【糖尿病とは】
糖尿病とは高血糖より全身の血管に障害を来す病気です。具体的には、血糖が高い状態が何年も続くと、心臓の血管、脳の血管、腎臓の血管、眼の血管、手足の先の血管と神経など、様々な機能障害、生活障害を引き起こします。糖尿病による血管の障害、腎機能の低下、視力の低下は、一度病状が進んでしまうと後から元の状態に戻すことは極めて困難です。これが症状が全くなくても糖尿病を放置してはいけない理由です。糖尿病は早期であればあるほど、食事や運動、必要最小限の飲み薬だけで、適切に治療することで重症化を防ぐことが可能ですので、検診などで血糖の異常を指摘されていたら放置せずに必ず早めに主治医にご相談ください。
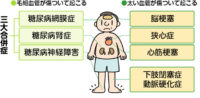
【糖尿病の合併症】
糖尿病の合併症は、まずは大きく大血管障害と微小血管障害の2つに分けられます。大血管障害とは、文字通り太い血管が動脈硬化を起こすことが原因です。具体的には、狭心症、心筋梗塞、脳卒中です。心臓の血管、脳の血管が詰まると命に関わります。微小血管障害は、細い血管の障害です。微小血管障害は主に3つあり、糖尿病性網膜症、糖尿病性腎症、糖尿病性神経症、これを糖尿病の3大合併症と呼ばれます。
・糖尿病性網膜症:眼の網膜というところにある血管が障害を受けます。視力障害、進行すると失明に至ります。失明、視力障害に起こした後に元に戻す治療法がありません。予防が第一です。
・糖尿病性腎症:腎臓は細い血管の集まりです。腎臓の機能がだんだんと低下して行き、慢性腎臓病、進行すると人工透析に至ります。人工透析、慢性腎臓病が悪化してから後から元に戻す治療法がありません。予防が第一です。
・糖尿病性神経症:心臓から一番遠い下肢の血管が障害を受けます。糖尿病性足病変、慢性下肢動脈閉塞症、進行すると下肢壊疽、下肢切断に至ります。予防が第一です。
以上のように糖尿病の合併症は進行して自覚症状が出た後に元に戻す治療法がありません。これが自覚症状がなくても糖尿病を治療しなければならない理由です。自覚症状が出てからでは遅いからです。
他に糖尿病の関連疾患として、易感染性、白内障、緑内障、顔面神経麻痺、歯周病、胆石、脂肪肝、勃起障害、自律神経障害などが関連していると言われています。
【糖尿病の検査】
糖尿病の検査は血液検査です。主に血糖値と過去1~2ヶ月の血糖状態を反映するHbA1cの値によって診断します。細かい診断基準はありますが、主にHbA1cが6.5を超えて来ると糖尿病です。高血糖の症状としては、喉が渇く、飲み物が増える、おしっこが増える、全身がだるい、重症の場合は、感染症に弱くなる、傷口が治りにくくなる、意識がぼーっとする、などの症状がありますが、一方で自覚症状が全くないことも多いのが糖尿病の恐ろしいところです。検診にて血糖の異常を指摘されていることが多いですから、放置せずに主治医に相談しましょう。食べ過ぎ飲み過ぎ、運動不足などが原因の生活習慣病としての糖尿病は2型糖尿病と言います。自己免疫等が原因で膵臓が障害を受けて高血糖を起こす病態を1型糖尿病と言いますが、現代人の暴飲暴食、運動不足による糖尿病は主に2型糖尿病ですので、単に生活習慣病の糖尿病というと2型糖尿病のことを意味することが多いです。1型糖尿病は糖尿病専門医でのインスリンのきめ細やかな調整がメインになりますので、本ページでは割愛します。
【糖尿病の治療】
2型糖尿病は暴飲暴食、運動不足が原因です。そのため、食事療法、運動療法を基本として、飲み薬、インスリン注射薬、インスリン以外の注射薬、などに分かれます。
食事療法は暴飲暴食、主に炭水化物の摂り過ぎを控えることが大事です。糖尿病というと甘いものの摂り過ぎというイメージが強いようですが、実は甘い味はしないけど分解されて糖分になる炭水化物を、糖分とは関係あるとは知らずに摂り過ぎていることも多いです。具体的には、米、ラーメン、うどん、パスタ、ピザ、パン、ハンバーガー、団子、おせんべい、ケーキなどは全て炭水化物です。特にラーメン、菓子パン、ハンバーガーは炭水化物の固まりですので注意が必要です。コーラや清涼飲料水などにも驚くほど大量の糖分が含まれています。炭水化物がどういった食べ物にどれくらい含まれているか知り、摂り過ぎを控えることが大事です。炭水化物ダイエット、糖質制限に関しては糖尿病専門医の中にも色々な意見がありますが、どうも炭水化物の摂り過ぎを適度に控えることはよさそうだというデータが少しずつ出てきているようです。炭水化物は甘い糖分から、果物、麺類、穀類など、全ての食事に幅広く含まれています。
運動は、高血圧症や脂質異常症と同じく、全身を使った有酸素運動が大事です。適度な運動であれば運動の種類にこだわり過ぎる必要はありません。大切なのは生活習慣として続けられることですので、ウォーキングでも何でもいいので、普段の生活で続けられる運動を選びましょう。理想は週の半分以上、天気がよい日は二駅くらい歩く、休憩時間にオフィスの近辺を一周歩く、など日常生活の中で取り入れられる運動がよいでしょう。注意点としては、血糖が著しく高い場合は急激な血糖の変化によって糖尿病性網膜症、糖尿病性神経症が悪化する場合があります。また、狭心症や心不全などの合併症をきたしている場合は水分摂取量や運動に制限が必要な場合があります。いずれにせよ、自己判断せずに主治医に指示に従いましょう。
また糖尿病患者さんは、糖尿病だけでなく、高血圧症、脂質異常症、肝機能障害などもあることが少なくないので、全身を一緒に治療していくことが大切です。糖尿病は症状がほとんどない病気ですが、一旦治療を中断してしまうと、気付いた時には眼や腎臓が悪くなってしまっていることがあります。主治医と治療方針をよく相談しましょう。
【糖尿病の薬】
食事療法、運動療法で十分に血糖が改善しない場合、血糖が非常に高い場合は、飲み薬で血糖値を下げる治療する必要があります。糖尿病治療の目標はHbA1cで7未満、理想的には糖尿病でない人と同じ6.5未満で、治療の目的は糖尿病による合併症を起こさないこと、です。HbA1cの値を参考に、例えば、HbA1c 7.5未満程度まではまずは薬を使わずに、HbA1cが7.5を超える場合は飲み薬を併用しつつ治療をしようなどと考えていますが、あくまで目安に過ぎませんので患者さんとよく一緒に相談しながら進めます。HbA1cで9や10を超えて来ると明らかに高血糖による害がありますのでしっかりと血糖を下げる治療を開始します。糖尿病の治療は血糖の具合や生活スタイルによって大きく変わりますので、糖尿病治療の主役は患者さんご本人です。糖尿病の合併症を予防するためには、血糖の具合によってきめ細やかに薬を調整することが大事ですので、自己判断で勝手に治療を中断したりせずに、主治医と二人三脚で付き合っていくことが大切です。下記にお茶の水内科でよく出る薬をまとめました。
・メトグルコ(メトホルミン)、ビグアナイドという糖尿病治療の基本薬です。特に使えない理由がない限り、ほぼ全例に使います。心不全、腎不全、造影剤を使う検査をする予定がある場合などには注意が必要です。
・ジャヌビア(シタグリプチン)、グラクティブ(シタグリプチン)、トラゼンタ(リナグリプチン)、エクア(ビルダグリプチン)、ネシーナ(アログリプチン)、テネリア(テネリグリプチン)、スイニー(アナグリプチン)、オングリザ(サキサグリプチン)、ザファテック(トレラグリプチン)、マリゼブ(オマリグリプチン)、DPP4阻害薬というグループの薬です。血糖が高い時に血糖を下げる作用を発揮し、血糖が高くない時には血糖を下げない、単独で低血糖の副作用まず起こさない、安全で優れた経口血糖降下薬です。医師によってはこちらを最初に使う場合もあります。適宜使い分けたりしています。
・ジャディアンス(エンパグリフロジン)、カナグル(カナグリフロジン)、スーグラ(イプラグリフロジン)、フォシーガ(ダパグリフロジン)、テベルザ(トホグリフロジン)、アルプウェイ(トホグリフロジン)、ルセフィ(ルセオグリフロジン)、SGLT2阻害薬と呼ばれる新薬で、おしっこから糖分を排出して血糖を下げようという作用の薬です。わざと尿糖を起こすなんて大丈夫なのかと最初は思いましたが、血糖は確実に下がり、糖分を排出する結果体重も下がり、一緒に余分な水分も排出するおかげで血圧も少し下がり、最近は心臓にも腎臓にもよさそうだということが段々とわかって来て、実はかなりよい薬なのではないかということがわかって来ました。
・ベイスン(ボグリボース)、セイブル(ミグリトール)、グルコバイ(アカルボース)、αGIというグループの薬で、腸に作用して腸からの糖分の吸収を抑制する薬です。糖分の吸収を抑える薬というと抵抗感が少なく感じる方も多いです。糖分が腸の中で発酵し膨れてお腹が張るのとおならが増えるなどの副作用がありますが、それだけ糖分を摂っているという証拠です。ビールなどの炭酸飲料で苦しくなるくらいにお腹が張りますので要注意ですが、この副作用のおかげで暴飲暴食が減って結果的に血糖も体重も改善したという例もあります。副作用も使いようです。
・アマリール(グリメピリド)、SU薬という昔からある薬で、膵臓を刺激してインスリンを出させる薬です。血糖を強力に確実に下げますので低血糖のリスクと、長年使っていると膵臓が疲弊して効き目が弱って来てしまう二次無効という現象がありますが、確実な血糖効果作用がありますので、必要に応じて少量併用で使います。
・アクトス(ピオグリタゾン)、チアゾリジン系という薬です。こちらを併用していくこともあります。
・ランタス(インスリングラルギン)、持効型インスリン製剤と言われ、基礎インスリンを補充する注射薬です。1回打てば1日効果が続くため、血糖を全体的にしっかりと下げます。昔はインスリン注射というともう手遅れというマイナスのイメージがありましたが、最近は早期に膵臓の負担を軽減し、膵臓を休ませてあげることによって、長期的には膵臓の機能を長持ちさせる効果が期待出来て、よさそうだという考え方が少しづつわかって来ています。BOT療法(Basal supported oral therapy: BOT)などと言います。とはいえ、注射薬が始まることには抵抗感がある人は少なくないですから、患者さんと相談しながら使います。
・トルリシティ(デュラグルチド)、ビクトーザ(リラグルチド)、バイエッタ(エキセナチド)、ビデュリオン(エキセナチド)、リキスミア(リキシセナチド)、GLP-1作動薬、インクレチン関連薬などと呼ばれる注射薬です。膵臓に作用してインスリン分泌を刺激します。低血糖の危険性がほとんどなく、強力に血糖を下げます。インスリン製剤ではありませんが、注射薬であること、薬価が高いこと、便秘や悪心などの腹部症状がしばしば見られることが注意点です。
他にも多数の経口血糖降下薬、インスリン製剤などがありますが、糖尿病専門医の先生の範疇になって来ますので、このへんで割愛します。上記に挙げたメトホルミン、DPP4阻害薬、αGI、SGLT2阻害薬、SU薬、BOTを組み合わせることによってだいたいの糖尿病患者さんは正常血糖まで改善することが可能です。
全ての薬には副作用がありますが、主治医はデメリット、メリットを総合的に考えて一人ひとりに最適な薬を処方しています。心配なことがあれば何なりと主治医またはかかりつけ薬局の薬剤師さんまでご相談ください。