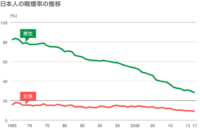
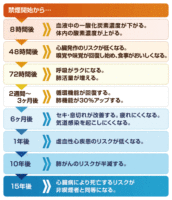
【高血圧症とは】
高血圧症は脳心血管病(脳卒中および心疾患)の最大の危険因子です。日本の高血圧者数は約4300万人と推定されており、このうち適切に血圧がコントロールされているのは1200万人、残りの3100万人は、1400万人が自らの高血圧を認識しておらず、450万人が高血圧を認識しているが未治療で、1250万人が薬物治療を受けているが管理不良であると推計されています。この結果、高血圧は脳卒中、心筋梗塞、心不全などの死亡の最大の原因になっており、2007年の調査によると年間約10万人の死亡の原因となっていること、また高血圧は認知症のリスクであり、脳卒中後遺症とともに要介護の大きな原因となっていることが大きな問題です。
【高血圧症の診断】
日本高血圧学会「高血圧治療ガイドライン2019」の基準では、家庭血圧で140/90mmHgを超える場合に高血圧症と診断します。家庭血圧が不明な場合はまずは家庭血圧の測定から始めます。血圧測定は、朝晩2回の家庭血圧を7日間、少なくとも5日間測定し、平均値を用います。具体的には、朝は起床後1時間以内、排尿後、朝食直前、朝の服薬前で、晩は就寝前、座位1-2分の安静後に測定します。診察室血圧と家庭血圧の間に差がある場合、家庭血圧による診断を優先します。検診や病院の診察室では血圧が変動してしまう人も多いので普段の日常生活における家庭血圧が重要です。詳しくは日本高血圧学会「高血圧治療ガイドライン2019」をご覧ください。
日本高血圧学会「高血圧治療ガイドライン2019」→https://www.jpnsh.jp/guideline.html
【高血圧治療ガイドライン2019について】
高血圧治療ガイドライン2019では、血圧の正常値は120/80mmHg未満に改訂されました。これは、120/80mmHgを超えて血圧が高くなると脳卒中や心筋梗塞が増えるということが明らかになったからです。一番大きなエビデンスは、2017年11月、アメリカで発表されたSPRINT試験、「Systolic Blood Pressure Intervention Trial」という大規模臨床試験で、血圧をより厳格に下げたほうがいいのか(厳格群:管理目標120mmHg未満のIntensive Treatment群)、従来通りでいいのか(通常群:管理目標140mmHg未満のStandard treatment群)とで比較した結果、血圧120/80mmHg未満の厳格群に比べて、120-129/80-84mmHgの群で1.24倍、130-139/85-89mmHgの群で1.56倍、心血管死亡の有意なリスク上昇が認められたという結果になりました。アメリカではSPRINT試験の結果を受けて、120/80mmHg未満を正常血圧として新しく定義しました。SPRINT試験について以前詳しくまとめましたでのご覧ください。
→https://ochanomizunaika.com/2018-0226
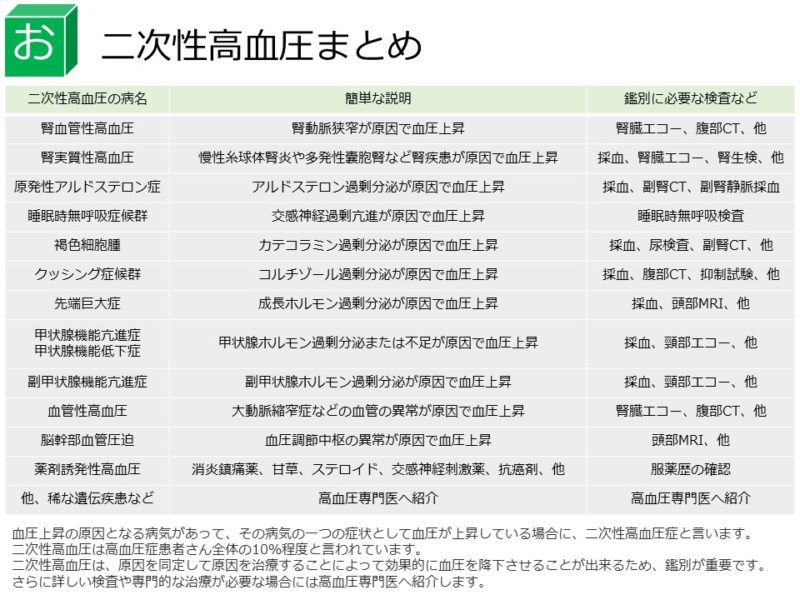
【二次性高血圧症】
何かの明らかな病気があって、その病気の症状の一つとして血圧が上昇している場合に、二次性高血圧症と言います。高血圧症患者さん全体の10%程度と言われています。難治性の場合、血圧高値の場合、若年者の高血圧症、二次性高血圧症の家族歴を認める場合等、二次性高血圧症の可能性を考え、二次性高血圧の評価として、レニン活性、アルドステロン、コルチゾール、ACTH、TSH、カテコラミン、睡眠時無呼吸症候群のスクリーニング検査等、適宜鑑別を行います。二次性高血圧症について詳しくまとめましたのでご覧ください。
二次性高血圧症→https://循環器内科.com/sht
【高血圧症の治療】
高血圧の治療目標として130/80mmHg未満が推奨されています。高血圧症の治療は大きく、食事療法、運動療法、禁煙、節酒、血圧を下げる薬と5つに分かれますが、方法はなんであれ血圧を正常値にしっかりと戻しそれを維持することが大切です。正常高値血圧レベル以上(120/80mmHg)以上のすべての場合に対し生活習慣の修正を行うことが推奨されています。
・喫煙は明らかに血圧を上げる原因です。喫煙者は禁煙を優先します。禁煙後は血圧が下がります。正常範囲になれば降圧薬も不要です。煙草も吸わずに、降圧薬も飲む必要がない状態、これが一番健康的です。
・塩分の摂り過ぎは血圧を上げる大きな要因です。減塩目標は一日食塩6g未満です。減塩というと薄味にしなくてはと思われる方が多いですが、血圧に関しては塩分が少なければそれで構いません。コショウ、唐辛子、わさび、カラシ、にんにく、生姜、みりん、だし、ゆず、山椒、シソ、スパイスなどで味付けを愉しむことは問題なしです。一方、塩、醤油、味噌、ソースなどには塩分がいっぱい含まれていますので摂り過ぎに注意です。減塩を続けていると人間の味覚も少ない塩分に次第に慣れて来ますので塩味に対する感受性が元に戻り、少ない塩分で美味しく食べられるようになります。
・運動は全身を使った有酸素運動が大事です。運動の目標は、軽強度の有酸素運動を毎日30分または週180分以上行うことです。適度な運動であれば運動の種類にこだわり過ぎる必要はありません。大切なのは生活習慣として続けられることですので、ウォーキングでも何でもいいので、日常生活の中で取り入れられる運動がよいでしょう。
・飲酒は適度な飲酒であれば少しだけ血圧を下げますが、過度な飲酒は血圧を上げる要因になります。適量とは、一日のエタノール摂取量として男性20-30ml以下、女性10-20ml以下です。ビールであれば400ml程度、ワインであれば200ml、日本酒や焼酎であれば1合程度です。ついつい飲み過ぎてしまうことが多いので気を付けましょう。
【よくある質問】
よくある質問として、血圧の薬を一度飲み始めると一生辞められなくなるのではないか?というご質問に対しては、第一に血圧を正常値に戻すことが目標ですので、その手段は何でもよいです。具体的には、血圧の薬を飲み始めて、例えば収縮期血圧が150から130に下がったとします。すると、薬で下がっている分の効果は20前後と考えられますから、食事と運動でしっかりと血圧を下げ、例えば半年後に収縮期血圧が110くらいでしっかりと安定したとすれば、その後、薬を辞めたとしても血圧は130前後に戻るだけですので、薬を辞めても大丈夫と判断します。
【高血圧症の薬】
高血圧症の薬、降圧薬には様々な種類があります。食事療法と運動療法を組み合わせても十分に血圧が下がらない場合、血圧の値によってはまずは薬でしっかり血圧を下げてそれから生活習慣を改善して血圧を管理していく方法もあります。自分のスタイルにあった血圧の下げ方を主治医とよく相談しましょう。下記にお茶の水循環器内科でよく使う薬をまとめました。
・レニベース(エナラプリル)、タナトリル(イミダプリル)、コバシル(ペリンドプリル)、ロンゲス(リシノプリル)、エースコール(テモカプリル)、コナン(キナプリル)、カプトリル(カプトプリル)、ACE阻害薬と言われる降圧薬です。心筋梗塞後の二次予防ではARBよりACE阻害薬のほうが好まれる傾向があります。2割くらいの患者さんで空咳が出ますが、大丈夫であればそのまま継続して問題なしです。
・アジルバ(アジルサルタン)、オルメテック(オルメサルタン)、ブロプレス(カルデサルタン)、ディオバン(バルサルタン)、ミカルディス(テルミサルタン)、イルベタン(イルベサルタン)、ニューロタン(ロサルタン)、など、ARBと言われる降圧薬です。確実な降圧効果があり、腎臓や心臓を保護する作用があるというのがウリです。
・フルイトラン(トリクロルメチアジド)、ベハイド(ベンチるヒドロクロロチアジド)、ナトリックス(インダパミド)、ラシックス(フロセミド)、利尿薬です。降圧効果を上乗せしたい時、心不全や浮腫みを取りたい時に使います。頻尿に注意です。
・アムロジン(アムロジピン)、アダラート(ニフェジピン)、コニール(ベニジピン)、ペルジピン(ニカルジピン)、カルブロック(アゼルニジピン)、カルスロット(マニジピン)、アテレック(シルニジピン)、昔からあるカルシウム拮抗薬という降圧薬です。安く確実に下がります。高用量でむくみに注意です。
・アーチスト(カルベジロール)、メインテート(ビソプロロール)、テノーミン(アテノロール)、セロケン(メトプロロール)、ミケラン(カルテオロール)、インデラル(プロプラノロール)、アロチノロール(アロチノロール)、トランデート(ラベタロール)、ビソノテープ(ビソプロロール)、β遮断薬、αβ遮断薬、交感神経をブロックします。心筋梗塞後や頻脈で血圧も下げたい場合に使います。心筋梗塞後は心機能保護と心筋梗塞再発予防の目的でほぼ必須で使います。
・ヘルベッサー(ジルチアゼム)、ワソラン(ベラパミル)、脈をゆっくりにし、冠動脈拡張作用、冠攣縮抑制作用を期待して使います。
・ラジレス(アリスキレン)、直接レニン阻害薬という薬です。高血圧症の中で、血圧を上げるホルモン、レニンが高値のタイプによく効きます。
・アルダクトン(スピロノラクトン)、セララ(エプレレノン)、心不全や浮腫みを取りたい時、他の利尿剤と一緒に電解質のバランスを取りたい時に併用します。心機能保護作用を期待して使うことも多いです。
・その他の降圧薬、カルデナリン(ドキサゾシン)、デタントール(ブナゾシン)、ミニプレス(プラゾシン)、アルドメット(メチルドパ)、アプレゾリン(ヒドララジン)、トリテレン(トリアムテレン)、カタプレス(クロニジン)、他にも多数の降圧薬があります。
・多数の配合剤があります。プロミネント(ロサルタン/ヒドロクロロチアジド)、エカード(カンデサルタン/ヒドロクロロチアジド)、コディオ(バルサルタン/ヒドロクロロチアジド)、ミコンビ(テルミサルタン/ヒドロクロロチアジド)、イルトラ(イルベサルタン/トリクロルメチアジド)、ユニシア(カンデサルタン/アムロジピン)、エックスフォージ(バルサルタン/アムロジピン)、ミカムロ(テルミサルタン/アムロジピン)、アイミクス(イルベサルタン/アムロジピン)、レザルタス(オルメサルタン/アゼルニジピン)、ザクラス(アジルサルタン/アムロジピン)、アテディオ(バルサルタン/シルニジピン)、ミカトリオ(テルミサルタン/アムロジピン/ヒドロクロロチアジド)
全ての薬には副作用がありますが、主治医はデメリット、メリットを総合的に考えて一人ひとりに最適な薬を処方しています。心配なことがあれば何なりと主治医またはかかりつけ薬局の薬剤師さんまでご相談ください。